一种可预防的癌症——结直肠癌!
2020-07-15结直肠癌(CRC)是我国常见的恶性肿瘤。随着我国居民生活水平的不断提高和饮食习惯的日益西方化,我国CRC的发病率也逐年增高,已跃居第3~5位。特别在大城市增幅则更大,如1984年至2004年间上海地区CRC发病率,男性已由16/105增至23.61/105,女性则由14.26/105增至20.43/105(均为标率,数据资料来自上海市疾病预防控制中心)。
结直肠腺瘤(CRA)发生中有三种途经:经典的腺瘤-腺癌途经、“锯齿状途经”和de novo途经,其中腺瘤-腺癌途经最为重要。这不仅是因为大多数结直肠息肉是腺瘤,还由于日益增高的肠镜下CRA检出率。
进展型腺瘤的定义:①息肉或病变直径>10mm;②绒毛状息肉或混合性息肉中绒毛样结构超过25%;③伴有高级别上皮内瘤变;以上三种情况之一就可定义为“进展型腺瘤”!
结直肠癌的一级预防:就是通过结肠镜的检查发现结肠腺瘤,并在内镜下摘除,并预防再发。(不一定在原位)
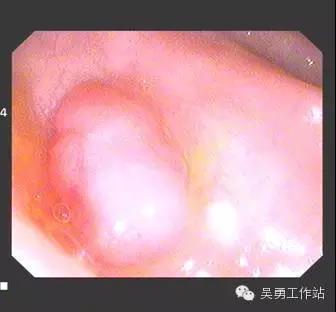
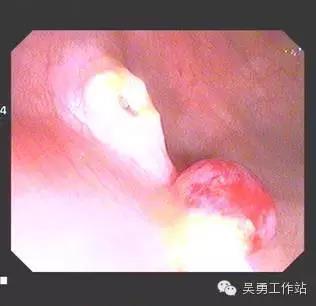
如图所示:结肠息肉可以行内镜下结肠息肉切除术而得到治疗!
结直肠肿瘤筛查:从政府及医疗机构层面上来说,希望普通人群也进行结直肠肿瘤的筛查以及早发现早治疗(如切除息肉),以降低CRC的发病率。然而根据我国目前国情尚难做到全体国民的筛查。但针对高危人群的筛查或有消化道症状的医院就诊人群的普查或调查,还是可行的。这样就涉及到一个问题,何谓结直肠癌的高危人群?哪些症状应该警惕直肠肿瘤的发生?
何谓结直肠癌的高危人群?
一般认为结直肠癌的高危人群如下:
1、年龄>50%;
2、以下疾病患者及其一级亲属,腺瘤性息肉综合征患者、家族性腺瘤性息肉病、错构性息肉综合征、Peutz-Jeghers综合征、Juvenile腺瘤性息肉病(综合征)、HNPCC家系成员;
3、结直肠癌患者一级亲属;
4、炎症性肠病尤其是溃疡性结肠炎或慢性肉芽肿性结肠炎患者;
5、有以下医疗史者,结直肠癌史、结直肠腺瘤史、骨盆放射治疗、非肿瘤的手术治疗(胆囊切除术和输尿管乙状结肠吻合术);
6、免疫法粪便隐血阳性或者经常慢性腹泻、黏液性血便,或慢性便秘者;
7、此外注意血吸虫病流行区也是结直肠癌高发区。
哪些症状应该警惕结直肠肿瘤的发生?
需要警惕,有些症状可能是结直肠肿瘤的早期(或并非早期)的表现:
1.腹痛(特别是下腹痛)、2.大便习惯改变、3.缺铁性贫血、4.腹泻或便秘、5.不明原因的体重降低、6.发现腹部有肿块甚至出现肠梗阻情况,如果伴有钡剂灌肠摄片异常则更应警惕。
现阶段结直肠癌的筛查方法分为包括粪便检查和大肠结构检查:
①粪便隐血检查:诊断CRC和息肉的敏感度在37.1%~79.4%,特异度87.5%。粪便免疫化学检查可测定血红蛋白分解后的球蛋白。该方法的特异性更好,不受维生素C的干扰;诊断结直肠癌的特异度是87.5%。
②粪便DNA测定:现用的测定试剂盒包括20多种变异的DNA,如K-ras、APC、p53和BAT-26等。但尚未见一种单独的基因变异发生于所有的CRA和CRC.结合应用隐血试验,诊断敏感度可达93%。
③肠镜检查:是最常用但并非无缺陷的“金标准”,>10mm的腺瘤的漏诊率可达6~12%,癌的漏诊率约5%。漏诊的原因包括技术问题,如肠道准备不完善、检查不全面、退镜速度太快、或息肉隐藏在褶皱中等。特别是对于非息肉性结直肠新生物(NP-CRN)导致的漏诊率更大。色素内镜、放大结肠镜和窄带成像及自发荧光可提高诊断率。学者们发现,1256例既往肠镜检查阴性者,随访5.3年则16%出现CRA、1.3%为高级别进展性腺瘤但并未发现CRC。还有1~5年前肠镜检查阴性的115例患者,复查肠镜发现腺瘤15.7%(4.4%为进展期CRA)。他们在5年内随访中均未发现CRC。其中部分是新生的CRA,也有部分是过去遗漏的。
④双重气钡造影:可检查全部结直肠,诊断CRC的敏感度为85~97%。现主要用于无肠镜地区和做肠镜有禁忌证的患者,如既往肠镜检查不成功,或有盆腔手术史。建议每5年查1次。
⑤CT结肠断层造影(CTC):检出>6mm腺瘤的敏感度是89%。整个检查只需10min,是时间-效益好的方法,但该法有放射性暴露。目前的共识是,全部检出的>10mm,或3个以上的>6mm息肉患者,都应建议肠镜检查治疗。
目前科学认为:结直肠癌主要是结直肠腺瘤通过不同途径癌变而得的!所以只要在结直肠腺瘤还没有癌病之前,将它检查出,并给予内镜下摘除,那结直肠癌就能得到有效的预防!
温馨提示:因患者情况存在差异,以上内容仅供参考,具体诊疗请咨询医生指导。

